Воспаление легких — что делать? Что делать при пневмонии
Пневмония или воспаление легких – заболевание, как правило, инфекционного происхождения, вызываемое бактериями и вирусами. Народное лечение пневмонии проводится на начальных стадиях болезни. При заболевании, сопровождающемся многодневной повышенной температурой, уповать на одни лишь народные средства нельзя – в этом случае стоит подключать медикаментозные препараты, назначенные врачом.
Известное всем нам воспаление легких не такое простое заболевание, как это может показаться на первый взгляд непросвещенному человеку. И все потому, что проявления его весьма разнообразны и сама пневмония нередко с трудом диагностируется без специальных обследований (особенно рентгенологических). Да и формы пневмонии также разнообразны: она может быть очаговой, сегментарной, лобарной, диффузной, а также крупозной и даже атипичной.
Точная диагностика пневмонии - это забота специалистов. Мы же с вами должны знать, как и что нужно делать при одном лишь подозрении на возникновение воспаления легких.
Симптомы пневмонии
Основными симптомами пневмонии являются:
1. Кашель, чаще всего с мокротой (но при атипичной пневмонии кашель бывает сухим).
2. Невозможность глубоко вдохнуть, поскольку это приводит к приступу кашля.
3. Температура (при атипичной форме невысокая), которая не снимается обычными жаропонижающими и противовоспалительными препаратами с парацетамолом (панадол, эффералган и др.).
4. Одышка.
5. Выраженная бледность лица.
6. Недомогание, общая слабость.
Рецепты, как лечить пневмонию народными средствами
Если вы не знаете, что делать при пневмонии, для начала примите теплое питье и постарайтесь соблюдать постельный режим.
Пища его должна состоять из разнообразных и легко усвояемых продуктов. Обязательны фруктовые и овощные (особенно свекольный) соки.
Параллельно с тем, как лечить пневмонию народными средствами, больной должен употреблять поливитамины.
Для ослабления кашля можно пить настой корня алтея (6 г на 180 г воды) по 1 столовой ложке через каждые 2 часа. Уменьшает кашель и оказывает отхаркивающее действие еще и следующий сбор трав: трава душица (10 г), и листья мать-и-мачехи (по 20 г). Из этого сбора при лечении пневмонии народными средствами готовят настой и принимают через каждые 2-3 часа. Неплохим отхаркивающим эффектом обладает отвар корней девясила (20 г на 200 г воды). Его необходимо принимать по 3-5 столовых ложек 5 раз в день (лучше всего за 1 час до еды).
Ещё одно народное средство от пневмонии: добавьте в стакан сока алоэ 1 чайную ложку соли и принимать этот состав по 1 столовой ложке 3 раза в день за 1 час до еды.
Для уменьшения болей в груди традиционно ставят банки. Неплохо также принимать обезболивающие.
Эффективный народный рецепт лечения пневмонии — применение ингаляций с лекарственными травами. Вот один из действенных рецептов: нужно смешать по 20 г листьев эвкалипта и почек сосны или березы, 15 г листьев шалфея и по 10 г листьев мяты, цветков ромашки и плодов укропа; 1 столовую ложку полученной смеси высыпать в 1 стакан кипятка и тут же провести паровую ингаляцию.
При лечении пневмонии показаны физиотерапия и массаж. Но эти методы лечения (так же, как и антибактериальная терапия) назначаются и проводятся специалистами - терапевтами или пульмонологами под их контролем.
В зависимости от тяжести, стадии и симптомов пневмонии, заболевание лечат либо дома, либо в брльнице (стационаре). Что делать при пневмонии, чтобы как можно быстрее выздороветь?
Прежде всего, важен постельный режим, ведь организм должен «экономить» силы. Больному назначают сбалансированную (по БЖУ) диету без употребления соли. В рационе должно быть достаточно витаминов как для человека определенного возраста и веса. Применяют такие методы как дыхательные упражнения, массаж, физиотерапевтические процедуры. Индивидуально подбираются антибиотики с учетом типа возбудителя, который можно выяснить, проведя лабораторные исследования.
Ингаляции при пневмонии
Слово «ингаляция» переводится как «дыхание». Эти процедуры назначаются не только при пневмонии, а при воспалительных процессах в трахеи, легких, бронхах. Виды ингаляции :
- влажная (вдыхание пара)
- паровая/аромаигаляция (для лечения вирусных инфекций, ЛОР-патологий и при )
- воздушная (эффективна при воспалении в бронхах или трахее)
- масляная (профилактическая мера для предотвращения острого воспалительного процесса дыхательной системы)
- порошковая/инсуффляция (при вирусной инфекции, ринита в хронической форме, туберкулезе легких)
Ингаляционные процедуры при воспалительных процессах в легких улучшают дренажную функцию дыхательных путей и вентиляционную функцию легких. В остром периоде ингаляции, как правило, не назначаются.
При пневмонии применяют такое лекарство как Биопарокс/фузафунгин. Он выпускается в форме аэрозоля; оказывает антимикробное действие местно. Частицы препарата при распылении попадают даже в самые тяжелодоступные места дыхательной системы, что приводит к относительно быстрому выздоровлению. Это лекарство применяют каждые 4 часа курсом до 7-10 суток по назначению лечащего врача.
Воспаление в дыхательной системе можно снять при помощи вдыхания ароматов хвойных деревьев. Но не все больные могут позволить себе прогулки в хвойном лесу. Потому актуальны хвойные ингаляции в домашних условиях. Нужно закипятить воду в кастрюле или металлической миске, положить туда несколько веточек ели, сосны, можжевельника, и дышать над образующимся паром. Усиливает эффект пищевая сода, которая в небольшом количестве добавляется в воду.
Советуют также применять аромалампу с эфирным маслом хвойных деревьев или кориандра; расставить в помещении, где находится больной, ветки сосны. Также делают ингаляции на настоях шалфея, ромашки, эвкалипта. Делая ингаляцию, дышать нужно полной грудью, но с аккуратностью, ведь можно обжечь дыхательные пути горячим паром.
Актуально такое народное средство от пневмонии как вдыхание пара только что сваренной картошки. После ингаляции такого типа нужно выпить стакан горячего настоя лекарственных трав:
- мелиссы
- календулы
- зверобоя
Массаж при пневмонии
Медики времен ССР отметили, что у пациентов с хронической формой пневмонии улучшается внешнее дыхание после проведения курса массажа. Процедуру нужно начинать с носовой области и носогубной зоны для стимуляции носолегочных рефлексов, которые помогают расширить просвет бронхов и сделать дыхание более глубоким.
Проводят также массаж грудного отдела. Начинать нужно с передней части, переходя на спину. При массаже используют основные методики классической процедуры: растирания, поглаживания, разминания, вибрации. Грудную клетку при пневмонии нужно массировать снизу вверх. Процедура должна длиться 10-15 минут. На один курс массажа приходится 10-12 процедур, проводимых каждый день или через сутки. Как правило, массаж назначают на 4-5 сутки от начала лечения, с момента затихания острого периода воспаления.
Классический массаж при воспалительном процессе в легких подразумевает воздействие на паравертебральные зоны, широчайшую и трапециевидную мышцы, грудино-ключично-сосцевидную мускулатуру. Воздействие ведется на межлопаточный промежуток, надлопаточную зону, над- и подключичную зону, большую грудную и переднюю зубчатую мышцу, акромиально-ключичный и грудино-ключичный сустав. Тщательно нужно массировать межреберные промежутки, диафрагмальную область (на протяжении X - XII ребра от грудины к оси позвоночника).
Массаж должен сочетаться с приемом назначенных доктором лекарств. Только так можно усилить ваведение мокроты при пневмонии и улучшить вентиляционную функцию легких. Резервы дыхательной системы повышаются, растяжимость грудной клетки облегчается. Массаж нельзя проводить в острый период заболевания и при обострении хронической пневмонии, как уже было отмечено.
Пневмония: уколы
При воспалительном процессе в легких терапия включает прием антибиотиков. Чем раньше начали правильное лечение, тем выше шансы на выздоровление без осложнений. Процесс лечения контролируют бактериологическими методами. Антибиотики больной должен применять в определенной дозировке, которая устанавливается не только по инструкции к препарату, но индивидуально лечащим врачом. Придерживаются интервалов введения или приема препаратов, чтобы обеспечить в кровотоке и легких приемлемую концентрацию лекарства.
Препараты чаще всего вводят инъекциями, а не принимают перорально. Эффект от антибиотиков наблюдается, когда исчезают явления интоксикации организма, стабилизируется температура, общее состояние больного становится лучше, как он сам его характеризует. При положительной динамике в течение недели антибиотики могут быть отменены. Если эффекта от лекарства нет, через 2-3 суток лечения препарат меняют на другой, чаще всего — на более сильный.
Лечение пневмонии антибиотиками строго индивидуально. Учитывается возбудитель болезни, общее состояние пациента и тяжесть течения болезни. Антибиотики в зависимости от возбудителя:
|
Возбудитель |
Препараты |
|
Пневмококки |
Сульфаниламидные средства, бензилпенициллин, лекарства тетрациклинового ряда, эритромицин, цефалоспориновые антибиотики |
|
Клебсиеллы |
Стрептомицин в сочетании с левомицетином, бисептол, цепорин, гентамицин, ампициллин |
|
Стафилококки |
Стрептомицин, тетрациклиновый ряд |
|
Пенициллиноустойчивая инфекция |
Нитрофурановый ряд, линкомицин, оксациллин |
|
Гемолитический стрептококк |
Эритромицин, цефалоспориновый и пенициллиновый ряд, тетрациклиновые и нитрофурановые анбибактериальные препараты |
|
Палочка Пфейффера |
Ампициллин, левомицетин, тетрациклин |
|
Синегнойная палочка |
Гентамицин, сульфаниламидные препараты |
|
Эшерихии |
Нитрофурановый ряд, ампициллин, стрептомицин в сочетании с сульфаниламидными средствами |
|
Микоплазма |
Эритромицин, тетрациклиновый ряд |
|
Актиномицеты |
Тетрациклиновые антибиотики |
|
Кандидозная пневмония |
Противогрибковые препараты |
Для активации иммунобиологических процессов врачи назначают биогенные стимуляторы. Эффективен в этом плане экстракт алоэ: 1 мл ежедневно курсом 2 недели, или день через день курсом 30 дней. Для поддержания сосудистого тонуса эффективно применяют препараты кордиамина или кофеина. При слабой сердечной деятельности (в особенности у пожилых пациентов) врач может назначить сердечные гликозиды: строфантин (1 мл 0,025% раствора), коргликон (1 мл 0,06% раствора).
Что нельзя при пневмонии?
Выше описаны мероприятия, которые эффективны при лечении пневмонии. Действия, которые запрещены при данном заболевании включают:
- употребление спиртных напитков
- курение
- прием ванны, душа и прогулки при высокой температуре
- отрицание постельного режима, прыжки, бег, активное хождение
- употребление в пищу сладостей и сахара
- посещение сауны или бани
- активное общение с другими людьми (непосредственный контакт)
- употребление копченостей, животных жиров, острый и жареных блюд, канцерогенов, маринованных продуктов
- питье холодных и прохладных напитков
При пневмонии важно придерживаться специальной диеты, особенно при высокой температуре. Предпочтение отдают легкоусвояемым и разнообразным продуктам, в которых высокое количество витаминов. Комплексные поливитаминные препараты эффективны при лечении пневмонии. Также нужно поддерживать водно-электролитный баланс, употребляя достаточное количество жидкости: воду, свежевыжатые соки из фруктов и овощей, молоко с небольшим добавлением меда.
Что делать после пневмонии?
При своевременном лечении, которое начато вовремя, наиболее высокие шансы выздоровления (99%). Полное восстановление легочных тканей фиксируют в 70% случаев, у 20% пациентов формируется небольшая пневмосклеротическая область, у 7% — зона локальной карнификации. После пневмонии рекомендуется:
- избегать перегрева и переохлаждений, одеваться адекватно погодным условиям
- отказаться от курения
- уменьшить количество употребляемых жирных и тяжелых блюд
- провести санаторно-курортное лечение, предпочтительно в лесах или горах
- избегать многолюдных мест, не контактировать с больными людьми
- посещать бассейны, бани, сауны и пляжи в течение 3 месяцев после болезни
- проветривать помещение
- проводить регулярно влажную уборку в помещении
- минимизировать количество пыли там, где проживает переболевший человек
- при вынужденном контакте с болеющим человеком надевать марлевую повязку
Иммунитет будет не на высоте первые полгода или даже год после выздоровления. Это нужно учитывать. Организм перенес тяжелую интоксикацию и терапию антибиотиками. Через год после болезни можно начать закаливание, рекомендовано постепенное повышение физической активности через 3 месяца после выздоровления. Особое внимание необходимо уделять правильному сбалансированному питанию - это будет лучшей профилактикой снижения иммунитета организма. Обязательно придерживаться всех рекомендаций лечащего врача! При появлении любых тревожащих симптомов срочно обращайтесь к доктору.
Термин «пневмония» означает воспаление легких. При этом происходит пропотевание крови, а точнее фибрина и жидкой ее части, в альвеолярную ткань легких. Это вызывает нарушения процесса газообмена, интоксикацию и развитие инфильтрата. Симптомы пневмонии у взрослых, тяжесть состояния, методы лечения зависят от причины, т. е. возбудителя инфекции, общего состояния организма и от того, сколько ему лет, в каких условиях возникла болезнь (домашних или внутрибольничных) и т. д.
Из-за чего возникает воспаление легких?
Непосредственные причины, по которым возникает воспаление легких, это микроорганизмы: бактерии (пневмококк, стрептококк и др.), вирусы (риновирусы, возбудители гриппа, парагриппа и др.) и грибы (гистоплазмы, аспергиллы и др.). В последнее время в возникновении пневмонии участвуют особые виды возбудителей: хламидии, легионеллы, микоплазмы и т. д. Последняя группа вызывает «атипичную пневмонию» у взрослых.
Чтобы вышеперечисленные возбудители, попав в организм человека, вызвали болезнь, нужно присутствие факторов, которые снижают иммунитет.
- Любые хронические заболевания, которые могут быть у взрослого – со стороны органов кровообращения, мочевыделительной системы, онкологические заболевания, болезни печени, ВИЧ-инфекция и т. д.
- Травмы этой области.
- Вредные привычки.
- Длительная гиподинамия или полная обездвиженность – после операций, травм.
- Нерациональное питание – диета с недостаточным содержанием витаминов, минералов и т. д.
- Тяжелые физические нагрузки, профессиональные вредности.
- Хронические стрессы, усталость.
- Некоторые лекарства – химиотерапия при онкологических болезнях, иммунодепрессанты, гормональная терапия.
- Длительная ИВЛ.
- Попадание пищи при нарушенном акте глотания.
- Пожилой возраст.
- Аутоиммунные нарушения.
- Проникновение в дыхательные пути химических агентов.
Возбудитель передается воздушно-капельным путем, гематогенным (через кровь, при сепсисе), лимфогенным (через лимфатическую систему) путями.
Общие черты клинической картины и диагностические критерии
Признаки пневмонии у взрослых включают «легочные» (или типичные) и «внелегочные» (нетипичные) симптомы. В домашних условиях распознать патологию проблематично. Но знания, как проявляется эта опасная болезнь, дадут возможность ее заподозрить и отличить от обычной ОРВИ.
«Легочные» симптомы:
- кашель – в большинстве случаев влажный, с обильной мокротой. У пожилых людей он может быть сухим;
- одышка – появляется при физической нагрузке, по силе она умеренная;
- боль – чаще всего она располагается в той части грудной клетки, где возникло воспаление. Если пневмония локализована в нижних долях легких, то могут появиться признаки раздражения диафрагмы, т. е. боли в области живота;
- учащение дыхания и хрипы;
- при выпоте жидкости в плевральную полость появляются – одышка, острая боль, которая усиливается после кашля, при глубоком вдохе и движении. При большом количестве выпота развиваются нарушения гемодинамики – учащение пульса, снижение АД, гипоксия;
- цианоз в области носогубного треугольника.
«Внелегочные» симптомы
Включают в себя общие признаки интоксикации, присущие многим инфекционным болезням. Это:
- гипертермия, или высокая температура;
- нарушение общего состояния – утомляемость, слабость, упадок сил;
- болевой синдром – головные боли, боли в мышцах и суставах.
Клиническая картина может быть многообразна. Существует также множество классификаций, в зависимости от возбудителя, условий возникновения, механизма развития, распространения процесса, течения, степени тяжести, наличия осложнений и т. д. Ниже рассмотрим отличия в течении различных видов пневмоний.
Диагностика основывается на данных осмотра (аускультации – прослушивания, перкуссии – простукивания), рентгенограммы и результатов анализов крови (воспалительные изменения). В сложных случаях может потребоваться КТ или МРТ.
Деструктивные формы воспаления
Деструктивная пневмония характеризуется образованием полостей, содержащих воздух (буллы) или гной (абсцесс), и опасна она тем, что может вызвать серьезные осложнения. Если случится разрыв оболочки капсулы, и микроорганизмы попадут в плевральную полость, то разовьется плеврит или пневмоторакс, а если в близлежащий сосуд – сепсис.
Причины развития этой формы болезни – ослабленный организм (болезни, травмы, операции и т. д.), высокая патогенность возбудителя.
Клиническая картина: первые признаки появляются примерно на вторые сутки от начала болезни. Внезапно начинает подниматься температура, появляются боли (головные, суставные, мышечные), тошнота, рвота. У взрослых страдает самочувствие. Характер кашля вначале сухой, затем влажный. Мокрота слизистая, гнойная или смешанного характера. Иногда может быть кровохарканье.
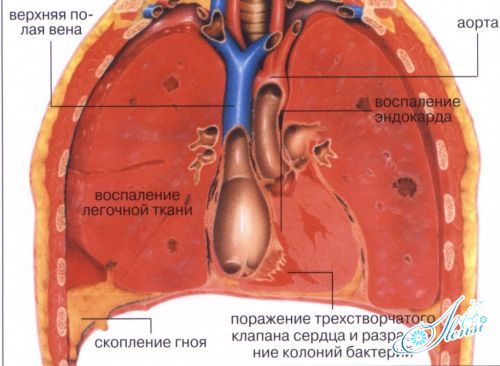
При вторичном характере воспаления, когда в организме есть какие-то другие очаги (первичные), а деструктивная пневмония – результат распространения инфекции, все начинается с проявлений сердечнососудистой и дыхательной недостаточности. Также присутствуют такие симптомы, как синюшность конечностей на фоне общей бледности кожи, одышка, гипертермия, нарушение самочувствия, тошнота, рвота, потеря сознания.
Если пневмония у взрослых протекает долго, то возможен разрыв гнойника. Он проявляется резким ухудшением состояния: сильными болями в грудной клетке, поверхностным дыханием, усилением одышки.
Диагностика : при аускультации определяется ослабление дыхания, перкуссии – притупление легочного звука.
На рентгенограмме можно определить характерные образования округлой формы с жидкостью внутри или без нее.
Сегментарное воспаление
Еще одна распространенная форма – сегментарная пневмония.
Для начала уточним, что такое сегмент. Мы знаем, что легкие делятся на доли: справа их 3, слева – 2. Каждая доля, в свою очередь, по количеству подходящих к нему бронхов делится на сегменты. Таким образом, сегментарная пневмония развивается на участке, меньшем, чем доля.
Клиническая картина определяется такими признаками, как влажный кашель, высокая температура, одышка, слабость, боли в грудной клетке.
Первые признаки болезни появляются на 1-2 день от момента заражения, а исчезают на 5 или 10 сутки.
Частые осложнения – ателектазы (спадение), которые могут расправиться, а могут перейти в бронхоэктатическую болезнь – стойкую деформацию бронхов. Таким образом, по течению сегментарная пневмония – затяжная, длительная. В некоторых случаях после нее развивается хроническая форма воспаления легких.
Диагностика основывается на данных осмотра и обследования.
Если же болезнь захватывает несколько сегментов доли, то форма заболевания – полисегментарная. Она, вследствие обширности процесса, протекает тяжелее, имеет склонность к образованию гнойников. А в целом, что касается остального, полисегментарная пневмония ничем не отличается от сегментарной.
Хронические формы болезни
Если с острой формой воспаления легких все понятно (проходит в сроки от 4 до 6 недель), то хроническая и затяжная формы вызывают определенные трудности, т. к. на первый взгляд – это два названия одной и той же формы. На самом деле это не так. Хотя это все – последствия острой пневмонии.

Затяжная пневмония – та же самая острая, только длится дольше, чем 6 месяцев, и завершается выздоровлением. Такое течение болезни может быть при неблагоприятных условиях: нерациональном лечении, инородных телах, наличии осложнений и состояний, ослабляющих организм взрослых.
Как мы уже говорили, она чаще всего начинается при поражении сегмента или доли легкого. Признаки обычно стертые.
Хроническая форма воспаления легких – следующий этап после затяжной пневмонии. Характеризуется развитием очагов пневмосклероза и деформирующего бронхита. Течение волнообразное, с фазами обострения и ремиссии. О переходе острой формы в хроническую можно говорить, когда, несмотря на проводимое лечение, на одном и том же месте в легких периодически возникает воспаление.
Клиническая картина складывается из тех же симптомов. Наиболее опасна бронхоэктатическая форма болезни, последствия которой могут быть самыми разными: выраженное ухудшение самочувствия, похудание, явления дыхательной недостаточности, эмпиема плевры, пневмоторакс и т. д.
Бессимптомное течение болезни
Иногда случается так, что воспаление легких никак себя не проявляет. В этом случае говорят о скрытой форме заболевания. Это очень опасное состояние, т. к. при отсутствии характерных симптомов не проводится терапия, и из-за этого повышается риск развития тяжелых последствий пневмонии у взрослых.
Еще одна опасность: человек не знает, что он болен и что его болезнь заразна, а значит, ведет обычный образ жизни. А его микроб тем временем передается другим людям, и те также могут заболеть.
Причинами этой формы являются: снижение иммунитета, некоторые лекарства, а точнее их бесконтрольное применение (антибиотики, противокашлевые, например), прием глюкокортикоидов.
Заподозрить скрытую пневмонию в домашних условиях самостоятельно можно по следующим признакам: бледности кожи и слизистых у взрослых, учащению пульса, одышке, наличию непривычного румянца, слабости и утомляемости, свистящего дыхания.
Лечебные мероприятия
Сразу нужно сказать, что при воспалении легких любые лекарства, будь то уколы, таблетки или народное средство, следует применять только по назначению врача. К тому же, любое народное средство служит дополнением к основному лечению, и только в период восстановления.
Современное лечение воспалительного процесса в легочной ткани направлено на:
- причину болезни, т. е. возбудителя (антибиотики, противовирусные или противогрибковые препараты). Сколько по времени применять препарат, должен сказать врач. Схема приема также рассчитывается им;
- на механизм возникновения – внутривенные инфузии, антигистаминные и т. д.;
- повышение иммунитета;
- восстановление дренажной (очищающей) функции бронхов – отхаркивающие средства, массаж, бронходилататоры;
- симптоматику – жаропонижающие, противовоспалительные и т. д.
Необходимо лечить и осложнения. Для этого принимают сердечные гликозиды, аналептики и т. д.
Важны также: физиотерапия, ЛФК, общий массаж, диета и достаточное питье.
При хроническом процессе сформировавшийся бронхоэктатический очаг лечится хирургическим путем, т. е. проводится его удаление.
Профилактические и реабилитационные меры
Неспецифическая профилактика:
- ведение здорового образа жизни, полноценное питание. Если необходима диета, то параллельно – прием витаминно-минеральных комплексов;
- закаливание;
- здоровый микроклимат в доме;
- устранение всех факторов риска, перечисленных выше;
- профилактика простудных заболеваний – раз эта инфекция заразна, то в период эпидемий нужно избегать посещения людных мест без особой необходимости, при случае – ношение одноразовых масок;
- своевременная диспансеризация, особенно пожилых людей;
- при любом недомогании скорейшее посещение врача;
- при диагностированной пневмонии – дальнейшая реабилитация.
Специфическая профилактика – это прививка, направленная на повышение устойчивости к определенным возбудителям. При этой болезни самым частым возбудителем является пневмококк, поэтому и вакцина называется «пневмококковая». Прививка взрослым проводится при частых ОРВИ, снижении иммунитета и других состояниях. Сколько и когда вводить вакцину, зависит от вида препарата.
Реабилитация включает в себя физиотерапию, массаж, ЛФК, витамины и иммунопрепараты. Вариант, идеально подходящий для этих целей – санаторно-курортное лечение.
Термин «ингаляция» означает «вдыхание». Проводить процедуры ингаляции рекомендуется при воспалении легких, трахеи, бронхов.
Ингаляционные процедуры могут быть следующих типов:
- паровая ингаляция (аромаингаляция) – применяется для терапии ЛОР-патологий, при вирусных инфекциях и хронической форме бронхита;
- влажная ингаляция – вдыхание пара для предотвращения пересыхания слизистых оболочек;
- масляная ингаляция – применяют для профилактики острого воспалительного процесса дыхательной системы;
- воздушная ингаляция – чаще применяется при воспалении в бронхах или трахее;
- ультразвуковая ингаляция – используется для разжижения мокроты при воспалении легких или легочном абсцессе;
- порошковая ингаляция (инсуффляция) – назначается для лечения хронической формы ринита, вирусной инфекции, туберкулеза легких.
Ингаляционные процедуры при воспалительных процессах в легких необходимы для улучшения дренажной способности дыхательных путей и вентиляционной легочной функции. Лечение ингаляциями рекомендуется проводить по окончании острого периода болезни.
Медиками рекомендуется такое средство при пневмонии, как Биопарокс (фузафунгин), готовый аэрозоль в баллончике, антимикробное средство местного действия. Частицы препарата при распылении попадают даже в самые тяжелодоступные места дыхательной системы, что значительно ускоряет выздоровление. Биопарокс используют в течение каждых четырех часов, длительность курса терапии – 7-10 суток, не более.
При воспалительном процессе в легких улучшение состояния наблюдается от вдыхания ароматов хвойных деревьев. Однако не все пациенты имеют возможность сходить в лес и насладиться целительным воздухом. К счастью, имеется альтернатива – хвойные ингаляции. Достаточно закипятить кастрюльку воды, опустить в неё несколько веточек сосны, ели, можжевельника, и подышать над образующимся паром. Для усиления эффекта в воду можно добавить немного пищевой соды. Также можно разложить по комнате сосновые ветки, либо зажечь ароматическую лампу с эфирным маслом хвойных деревьев или кориандра. Благодаря таким несложным действиям воздух в помещении станет свежее и чище.
Настой для ингаляционных процедур можно готовить, добавляя цвет ромашки, шалфея, эвкалипта. Вдыхание паров следует проводить полной грудью, стараясь не обжечься, но чтобы пар смог проникнуть в наиболее дальние участки бронхов.
Самое распространенное народное средство для ингаляций – вдыхание пара только что сваренной картошки. Это тоже действенный метод, после которого рекомендуется, для закрепления эффекта, выпить стакан горячего настоя лекарственных трав: мяты, мелиссы, зверобоя, календулы.
Как делать массаж при пневмонии?
Еще в советское время медицинскими специалистами было замечено значительное улучшение внешнего дыхания у пациентов с хронической формой пневмонии в результате проведения массажа. Массажную процедуру проводят, начиная с носовой области и носогубной зоны для стимуляции носолегочных рефлексов, которые помогают расширить просвет бронхов и сделать дыхание более глубоким.
Производят массаж грудного отдела – сначала передней части, потом со стороны спины. При массаже используют основные методики классической процедуры: применение поглаживаний, растираний, разминаний, вибрации.
Массирование грудной клетки начинают снизу вверх. Длительность процедуры в среднем от 10 до 15 минут. Курс массажа должен составлять от 10 до 12 процедур, через сутки или ежедневно.
Как правило, массаж назначают на 4-5 сутки от начала лечения, с момента затихания острого периода воспаления.
Классический массаж при воспалительном процессе в легких предусматривает воздействие на паравертебральные зоны, широчайшую и трапециевидную мышцы, грудино-ключично-сосцевидную мускулатуру. Не следует забывать и о межлопаточном промежутке и надлопаточных зонах, над- и подключичном участке, акромиально-ключичном и грудино-ключичном суставах, большой грудной и передней зубчатой мышцах. Особое внимание уделяется массированию межреберных промежутков, диафрагмальной области (на протяжении X – XII ребра от грудины к оси позвоночника).
В результате таких воздействий, особенно в комплексе с лекарственной терапией, существенно улучшается вентиляционная способность легких, усиливается отделение мокроты. Повышаются резервы дыхательной системы, облегчается растяжимость грудной клетки.
Противопоказанием к использованию массажных процедур является острый период пневмонии, а также период обострения хронического заболевания.
Какие уколы делают при пневмонии?
Антибактериальное лечение играет большую роль при воспалительном процессе в легких. Такая терапия должна быть соответствующей:
- чем раньше начато лечение, тем лучше прогноз заболевания;
- ход лечения должен контролироваться бактериологически;
- антибиотики должны применяться в достаточной дозировке и с таковыми интервалами введения препаратов, чтобы обеспечить в кровотоке и легких приемлемую концентрацию лекарственного средства.
Инъекционное введение препаратов является более предпочтительным, нежели пероральное применение. Эффект от антибиотиков проявляется скорым исчезновением явлений интоксикации, стабилизацией показателей температуры, улучшением общего состояния пациента. При положительной динамике в течение недели антибиотики могут быть отменены. Если же ожидаемый эффект, напротив, отсутствует, через 2-3 суток лечения препарат может быть заменен на другой, как правило, более сильный.
Антибиотик для лечения пневмонии доктор подбирает строго индивидуально: это зависит от тяжести течения заболевания и общего состояния пациента. Препараты используют согласно этиологическим признакам заболевания:
- при пневмококковой инфекции – бензилпенициллин, сульфаниламидные средства, эритромицин, тетрациклиновый ряд, цефалоспориновые антибиотики, линкомицин;
- при клебсиеллах пневмонии – бисептол, стрептомицин в комплексе с левомицетином, гентамицин, цепорин, ампициллин;
- при стафилококковой инфекции – тетрациклиновый ряд, эритромицин, стрептомицин;
- при пенициллиноустойчивой инфекции – нитрофурановый ряд, гентамицин, оксациллин, линкомицин;
- при гемолитическом стрептококке – цефалоспориновый и пенициллиновый ряд, эритромицин, нитрофурановые и тетрациклиновые антибиотики;
- при пневмонии, вызванной палочкой Пфейффера – ампициллин, цефтриаксон, тетрациклин, левомицетин;
- при синегнойной палочке – сульфаниламидные препараты, гентамицин, тетрациклин;
- при эшерихиях – ампициллин, нитрофурановый ряд, стрептомицин в комплексе с сульфаниламидными средствами;
- при микоплазме пневмонии – тетрациклиновый ряд, эритромицин;
- при актиномицетах – тетрациклиновые антибиотики;
- при кандидозной пневмонии – противогрибковые препараты.
Чтобы активизировать иммунобиологические процессы в организме, могут быть назначены биогенные стимуляторы, например, экстракт алоэ (1 мл каждый день в течение двух недель, либо через день в течение месяца).
Чтобы поддержать сосудистый тонус, можно применять препараты кофеина, кордиамина. При слабой сердечной деятельности (в особенности у пожилых пациентов) назначаются сердечные гликозиды: строфантин (1 мл 0,025% раствора), коргликон (1 мл 0,06% раствора).
Что нельзя делать при пневмонии?
Какие лечебные мероприятия применяют при пневмонии, мы уже разобрались. Теперь определимся, что при воспалении легких делать не рекомендуется:
- курить;
- употреблять спиртные напитки (антибиотикотерапия);
- переносить болезнь на ногах, бегать и прыгать во время болезни;
- при наличии температуры – принимать ванну, душ, гулять;
- ходить в баню и сауну;
- есть сладости, сахар;
- пить холодные напитки;
- употреблять животные жиры, копчености, жаренные и острые блюда, маринованные продукты, канцерогены.
Соблюдение постельного режима является обязательным в течение периода подъема температуры и признаков интоксикации.
Значительное внимание необходимо уделить питанию пациента, в особенности в период лихорадки. Пища выбирается разнообразная и легкоусвояемая, с достаточным содержанием витаминов. Определено следующее необходимое суточное потребление витаминов при острой форме воспаления легких:
- витамин B ¹ - 12 мг;
- витамин B ² - 12 мг;
- пиридоксин – 18 мг;
- витамин C – 400 мг;
- витамин PP – 120 мг.
Комплексные поливитаминные препараты приводят к норме большинство показателей функциональности организма. Помимо этого, необходимо поддерживать водно-электролитный баланс, употребляя достаточное количество жидкости (идеально – фруктовые и овощные свежевыжатые соки, молоко с медом).
Что делать после пневмонии?
При адекватном квалифицированном лечении заболевание пневмонией всегда заканчивается выздоровлением пациента. При этом у 70% пациентов легочные ткани восстанавливаются полностью, у 20% формируется небольшая пневмосклеротическая область, у 7% обнаруживается зона локальной карнификации. Чтобы улучшить показатели реконвалесценции, пациентам, которые перенесли пневмонию, рекомендовано следующее:
- не курить;
- избегать всяческих как переохлаждений, так и перегрева, одеваться по погоде;
- приемлемо санаторно-курортное лечение, желательно в горных или лесных регионах;
- уменьшить количество употребляемой жирной и тяжелой пищи;
- посещение пляжей, бассейнов и бань временно ограничить;
- избегать многолюдных мест, не контактировать с больными людьми;
- при вынужденном контакте с болеющим человеком следует надевать марлевую повязку;
- проветривать помещение, избегать избыточного накопления пыли, регулярно проводить влажную уборку.
Первые 6-12 месяцев после перенесенной пневмонии иммунные силы организма будут ослаблены. Это происходит вследствие перенесенной тяжелой интоксикации и лечения антибиотиками. Поэтому именно в этот период следует беречь свое здоровье особенно тщательно.
В более поздний период рекомендуется проводить процедуры закаливания организма, вести активный и подвижный образ жизни. Особое внимание необходимо уделять правильному сбалансированному питанию – это будет лучшей профилактикой снижения иммунитета организма.